Ablation von Vorhofflimmern
Nach jahrzehntelanger Forschung wird nun allgemein anerkannt, dass Vorhofflimmern in den meisten Fällen im Innern oder in der Nähe der Lungenvenen ausgelöst wird (beginnt). Die Lungenvenen sind Gefäße, die Lungen mit dem linken Vorhof verbinden und es dem sauerstoffangereicherten Blut ermöglichen, zum Herzen zurückzukehren. Normalerweise sind vier Lungenvenen mit dem linken Vorhof verbunden. Ausläufer des Vorhofmuskels erstrecken sich über eine kurze Entfernung (bis ca. 5 cm) vom Körper des linken Vorhofs in die Lungenvenen. Bei Personen mit Vorhofflimmern zeigen diese Muskelerweiterungen eine schnelle elektrische Aktivität, die nicht von der normalen Aktivität des Herzens gesteuert wird. Diese anormalen elektrischen Entladungen erzeugen eine schnelle und unregelmäßige elektrische Aktivität und damit leichte mechanische Kontraktionen in den Vorhöfen.
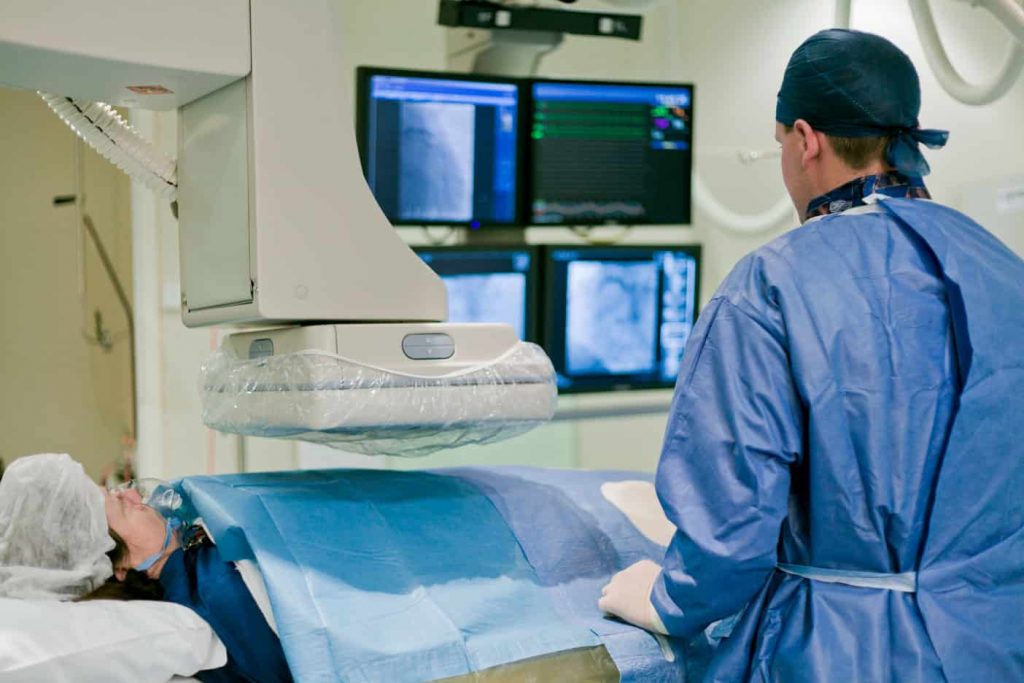
Derzeit besteht die am weitesten verbreitete und akzeptierte Strategie zur Behandlung von Vorhofflimmern darin, die Lungenvenen elektrisch zu isolieren und somit das Risiko, dass Vorhofflimmern ausgelöst wird, zu verringern. Diese elektrische Isolation wird durch einen Vorgang erreicht, der Ablation genannt wird. Die Ablation wird von einem Kardiologen, der auf invasive Untersuchung und die Behandlung von Herzrhythmusstörungen spezialisiert ist (Elektrophysiologe), und in einem spezialisierten elektrophysiologischen (EPU) Labor durchgeführt.
Wie es gemacht wird
Die elektrische Isolation der Lungenvenen wird durch die Schaffung einer Läsion von Narbengewebe um die Lungenvenen erreicht. Auf diese Weise können die elektrischen Signale nicht mehr durch das Herz leiten. Diese Läsionen des Narbengewebes können entweder durch Erhitzen (Hochfrequenz-Katheterablation) oder Abkühlen des Gewebes (Kryoballonablation) erzeugt werden.
Ablation ist ein minimal invasives Verfahren ohne Öffnen des Brustkorbs. Durch kleine Einstiche in die Leiste führt der Arzt mehrere flexible Schläuche (Katheter) in die Oberschenkelvene ein, welche anschließend unter Überwachung durch Röntgenaufnahmen bis in den rechten Vorhof geschoben werden. Um den linken Vorhof zu erreichen, verwendet der Arzt eine lange Nadel, um die Wand zwischen rechtem und linkem Vorhof zu durchstechen, und führt dann den/die Katheter in den linken Vorhof ein.
Unabhängig von der verwendeten Technik erfolgt die Pulmonalvenenisolation entweder mit Vollnarkose und künstlicher Beatmung oder mit Sedierung und Spontanatmung.
Radiofrequenz-Katheterablation (RFCA)
Die gebräuchlichste Technik verwendet einen hochfrequenten Wechselstrom (ca. 550 KHz), der von einem flexiblen Katheter mit einer Metallelektrode an der Spitze geliefert wird. Der Stromfluss erwärmt das Gewebe und erzeugt eine „Läsion“. Eine Reihe von kontinuierlichen Läsionen in kreisförmiger Form an den Übergängen der rechten und linken Lungenvene führt zu einer elektrischen Isolierung der Lungenvenen vom linken Vorhof.
Während dieses Vorgangs führt der Arzt zwei Katheter in den linken Vorhof ein, einen zur Aufzeichnung von Signalen aus den Ziel-Lungenvenen und den anderen zur Abgabe von hochfrequentem Strom an einer gewünschten Stelle sowie zur Aufzeichnung von Signalen. Der Eingriff wird durch eine Rekonstruktion der Anatomie und Form der Lungenvenen und des linken Vorhofs geleitet.
Die elektrische Isolation wird durch das dauerhafte Verschwinden von elektrischen Signalen in den Lungenvenen verifiziert und die Katheter anschließend entfernt.
Kryoballonablation
Zur Isolierung der Lungenvene per Kryoballon wird ein spezieller entleerter Ballon (Kryoballon) in den linken Vorhof eingeführt, aufgeblasen und am Mund der Lungenvenen platziert. Während der Ablation erzeugt der Kryoballon sehr niedrige Temperaturen, wodurch das Gewebe mit Kontakt zum Ballon gefriert. Nach ausreichendem Einfrieren (ca. 4 Minuten in jeder Vene) wird der Ballon erwärmt, entleert und zu einer anderen Lungenvene bewegt, um erneut eine Ablation vorzunehmen. Nach Behandlung aller vier Lungenvenen wird die resultierende elektrische Isolation durch das Verschwinden elektrischer Signale in den Lungenvenen verifiziert und die Katheter anschließend entfernt.
Weitere Ablationstechniken
Im Laufe des letzten Jahrzehnts wurden viele Ablationstechniken eingeführt, doch die pulmonale Venenisolierung ist noch immer die Grundlage der Ablation von Vorhofflimmern. Dennoch kann Ihr Arzt in bestimmten Situationen entscheiden, zusätzliche Techniken durchzuführen, um den Verfahrenserfolg zu steigern.
Komplikationen
Eine Ablation ist heute ein Routineverfahren, die Katheter und Techniken haben sich in den letzten Jahrzehnten enorm entwickelt und die Komplikationsraten sind gesunken. Es bestehen jedoch weiterhin Risiken, die sowohl den Patienten als auch den Ärzten bewusst sein müssen.
Die häufigste Komplikation ist die Blutung aus der Einstichstelle in der Leiste, was zur Ansammlung von teilweise koaguliertem Blut unter der Haut oder tiefer (Hämatom) führt, was häufig empfindlich oder schmerzhaft ist. Manuelle Kompression und Bettruhe sind in der Regel ausreichend und die Ansammlung verschwindet im Laufe der nächsten Wochen. Wenn an der Einstichstelle plötzlich ein Knoten auftritt oder sich vergrößert und schmerzhaft wird, sollte der Patient einen Arzt aufsuchen.
Eine schwerere, aber ungewöhnliche Komplikation ist eine transitorische ischämische Attacke (TIA) oder Schlaganfall. Während oder nach der Ablation kann sich ein Gerinnsel aus dem linken Vorhof lösen und zu einem der systemischen arteriellen Blutgefäße migrieren, häufiger zum Gehirn, wodurch die Sauerstoffzufuhr blockiert wird und Gewebetod eintritt, was zu einem Schlaganfall führen kann.
Um das Risiko für Schlaganfall und TIA zu eliminieren, werden jedem Patienten, der für eine AF-Ablation vorgesehen ist, Antikoagulationsmedikamente für mindestens 3-4 Wochen vor dem Eingriff und bis mindestens 4 Wochen nach dem Eingriff oder bis zum Folgetermin verschrieben. Darüber hinaus führen die meisten Ärzte innerhalb von 24 Stunden vor dem Eingriff eine transösophageale Echokardiographie oder CT-Angiographie durch, um sicherzustellen, dass sich kein Gerinnsel im linken Vorhof befindet. Während der Ablation werden den Patienten ebenfalls Gerinnungshemmer verabreicht. Dadurch liegt das Risiko für einen Schlaganfall während einer Ablation bei weniger als 1%.
Eine weitere schwere, aber seltene Komplikation ist die Herztamponade. Während des Eingriffs kann die Manipulation von Kathetern leider zu Schäden an der Herzwand führen, was zur Blutansammlung im Herzbeutel (Perikard) führt. Dies ist eine lebensbedrohliche Situation, die eine sofortige Behandlung erfordert. In den meisten Fällen kann eine Nadelpunktion knapp unter dem Brustbein verwendet werden, um einen Schlauchkatheter in den Herzbeutel um das Herz herum einzuführen und so das Blut abzuleiten. Dies reicht in der Regel aus, um den normalen Kreislauf wiederherzustellen. Die Komplikationsrate für die Herztamponade beträgt ca. 1-2 %.
Schädigungen des Gewebes unmittelbar außerhalb des Herzens, einschließlich Nerven und Speiseröhre, können ebenfalls auftreten . Der Zwerchfellnerv (ein wichtiger Muskel für die Atmung) kann beschädigt werden, was zu Kurzatmigkeit führt, die sich aber in der Regel innerhalb einiger Wochen bis Monaten spontan erholt. Dies tritt häufiger bei der Kryoballon-Ablation. Die Speiseröhre, die sich direkt hinter der Rückwand des linken Vorhofs befindet, kann durch hohe oder niedrige Temperaturen im Herzen beschädigt werden. In seltenen Fällen (ca. 1 von 4.000) kann ein Loch, das eine Verbindung von Herz und Speiseröhre herstellt, schwerwiegende Folgen haben.
Übermäßige Vernarbungen am Mund der Lungenvene(n) können zu einer Verengung der Lungenvenen führen (Lungenvenenstenose). Typischerweise führt dies zu Husten, Atemnot und manchmal Blut im Sputum in den Wochen nach dem Eingriff. Diese Verengung kann durch Ballons oder Stents behandelt werden. Es wird versucht, diese Komplikation zu vermeiden, indem Isolationsläsionen weg von der Lungenvene und hin zum linken Vorhof bewegt werden.
Trotz der niedrigen Komplikationsrate ist es wichtig, dass Sie umgehend Ihren Arzt kontaktieren, falls Sie nach einer Ablation Symptome haben.
Erholung und Einschränkungen nach Ablation
Nach dem Eingriff wird ein Kompressionsverband einige Stunden auf die Leiste gelegt, um die Blutung zu stoppen. Bettruhe ist für die ersten Stunden nach einer Ablation sehr wichtig. Die Entlassung aus dem Krankenhaus erfolgt in der Regel am Tag nach dem Eingriff unter der Bedingung, dass die Blutung gestoppt ist und Sie sich wohlfühlen.
Nach der Entlassung können Sie schrittweise wieder ein normales Leben führen, wenn Sie keine Beschwerden haben. Dennoch sollten anstrengende Aktivitäten und lange Reisen in den ersten 2 Wochen vermieden werden. Ihr Arzt wird Ihnen klare Anweisungen zur Rückkehr an den Arbeitsplatz, Schulungen und Reisen geben, die auf Ihre persönlichen Umstände zugeschnitten sind.
Medikament nach Ablation
Sie werden nach dem Eingriff mindestens 4 Wochen lang Antikoagulationsmedikamente (zur Verhinderung von Gerinnseln) nehmen müssen. Sie sollten den Anweisungen Ihres Arztes folgen, da die Empfehlungen je nach lokalem Protokoll variieren. Häufig werden zusätzliche Medikamente zur Kontrolle von Herzrhythmus und Puls verschrieben. Wenn Sie vor dem Eingriff Antiarrhythmika eingenommen haben, wird Ihr Arzt entscheiden, ob es möglich ist, das Medikament abzusetzen. Alternativ kann empfohlen werden, diese fortzusetzen und die laufende Anwendung während der Nachuntersuchungen neu zu bewerten. In der Regel führt ein Elektrophysiologe oder Kardiologe etwa 4 bis 12 Wochen nach dem Eingriff eine kardiale Beurteilung einschließlich einer Beurteilung von Restarrhythmien (Vorhofflimmern/-flattern), Herzstatus und verschriebenen Medikamenten durch.
Nach Ablauf von 12 Wochen (damit sich die Wirkung des Ablationsverfahrens stabilisieren kann) können Ihnen bei wiederkehrenden Palpitationen und EKG-Dokumentation von Vorhofflimmern oder -flattern zusätzliche oder zuvor unwirksame Antiarrhythmika verschrieben und schließlich ein wiederholtes Ablationsverfahren empfohlen werden. Bei paroxysmalem Vorhofflimmern werden erfolgreiche Ergebnisse in 70-80 % nach dem initialen Eingriff beobachtet, ein zusätzliches Verfahren führt in mehr als 85 % der Fälle zur Unterdrückung von Arrhythmien. Bei Patienten mit persistierendem Vorhofflimmern sind die Erfolgsraten für einzelne Eingriffe niedriger.
Erfahren Sie mehr über: „Wie sollte ich mein Leben verändern?”
Ähnliche Seiten
- Nützliche Tests
- Wiederherstellung eines normalen Herzrhythmus und Vermeidung von Rückfällen
- Kontrolle der Herzfrequenz (Frequenzkontrolle)
- Was ist eine Kardioversion?
- Ablation von Vorhofflimmern
- Herzschrittmacher und AV-Knoten oder HIS-Bündel Ablation
- Wie man einem Schlaganfall vorbeugt
- Wie man einer Herzinsuffizienz vorbeugt
- Wie ein Rückfall verhindert werden kann

 English
English Français
Français Español
Español Italiano
Italiano Nederlands
Nederlands Polski
Polski Русский
Русский Svenska
Svenska Português
Português Hrvatski
Hrvatski Ελληνικα
Ελληνικα 简体中文
简体中文 العربية
العربية
