Perché sono a rischio di ictus?
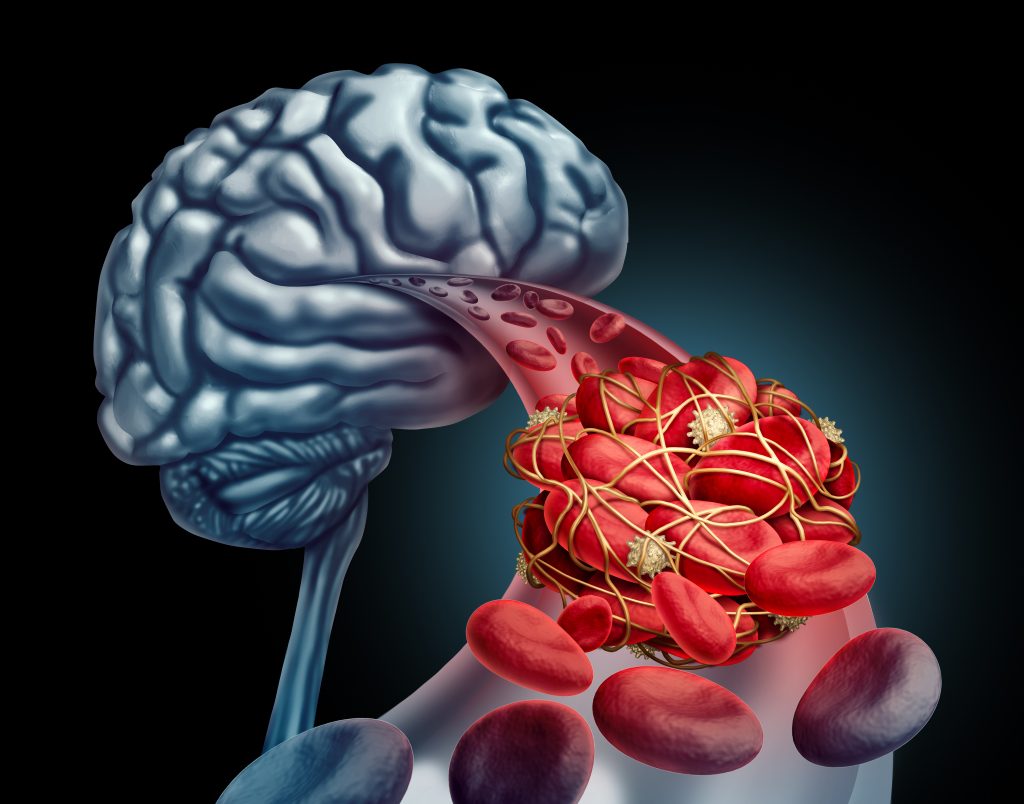
Nella fibrillazione atriale la contrazione atriale diminuisce, causando un rallentamento o addirittura un ristagno del flusso sanguigno, che può portare alla formazione di coaguli. Questo coagulo può quindi essere rilasciato nel sistema circolatorio portando a ictus o embolia sistemica. Il rischio di formazione di coaguli è maggiore se sono presenti alcune comorbilità, come ad esempio la pressione sanguigna alta o l’età avanzata. Per prevenire l’ictus nei pazienti a rischio più elevato, di solito si raccomandano farmaci comunemente chiamati fluidificanti del sangue (anticoagulanti). Il medico calcolerà il rischio e discuterà con Lei i vantaggi e i possibili rischi dell’assunzione di un farmaco anticoagulante. Dovreste decidere insieme (“processo decisionale condiviso”) se iniziare o meno tale farmaco.
Per saperne di più sul processo decisionale condiviso per una terapia anticoagulante e perché è importante per Lei prendere parte attiva alla decisione, legga il seguente articolo specificamente scritto per i pazienti:
Qual è il mio rischio di ictus?
Il medico ha probabilmente discusso con Lei il rischio di ictus associato alla fibrillazione atriale. Questo viene calcolato utilizzando una scala denominata CHA2DS2- VASc – score. Le seguenti condizioni aumentano il rischio: insufficienza cardiaca congestizia = 1 punto, pressione alta = 1 punto, età ≥ 65 anni = 1 punto, ≥ 75 anni = 2 punti, diabete = 1 punto, ictus o attacco ischemico transitorio precedente = 2 punti, malattia vascolare (arteriopatia periferica, precedente infarto del miocardio, ateroma aortico) = 1 punto e sesso femminile = 1 punto.
In base al numero di punti e quindi al CHA2DS2- VASc – score, il rischio di ictus aumenta dall’1,3% annuo (se CHA2DS2- VASc – score = 1) al 15,2% annuo (se CHA2DS2- VASc – score = 9).
Valutare il proprio rischio di ictus, se si soffre di fibrillazione atriale: calcolatore online
Alcune persone hanno attacchi di fibrillazione atriale che terminano spontaneamente e alcuni di questi sono asintomatici. A seconda del rischio di ictus, può essere necessario utilizzare anticoagulanti per tutta la vita anche dopo che il ritmo è stato riportato alla normalità.
Fluidificanti del sangue (Anticoagulanti)
Gli anticoagulanti sono farmaci che prolungano il tempo di coagulazione del sangue, prevenendo la formazione di trombi (coaguli). I fluidificanti del sangue possono essere farmaci anticoagulanti orali antagonisti della vitamina K o non antagonisti della vitamina K, chiamati anche nuovi anticoagulanti orali (NAO) o anticoagulanti orali diretti (AOD).
Antagonisti della vitamina K
(warfarin, acenocumarolo, fenprocumone)
Gli antagonisti della vitamina K sono gli anticoagulanti più antichi. Riducono la capacità del sangue di formare coaguli. Se il medico Le prescrive uno di questi farmaci, deve seguire attentamente le sue istruzioni.Dovrà fare regolarmente degli esami del sangue per monitorare gli effetti del farmaco sulla fluidificazione del sangue. Questa è misurata dall'”INR” o rapporto internazionale normalizzato. Normalmente, negli individui che non assumono anticoagulanti, il sangue coagula a un INR di 1 circa. Per ridurre il rischio di ictus nei pazienti con fibrillazione atriale l’INR deve essere compreso tra 2 e 3. Il dosaggio dei farmaci sarà adattato su base individuale a seconda di questa misurazione. È fondamentale eseguire questo esame del sangue regolarmente per assicurarsi che il dosaggio che sta utilizzando sia corretto e che Lei non sia a rischio. Il dosaggio utilizzato può differire da persona a persona e cambiare nel tempo.
È inoltre importante sapere che gli alimenti contenenti elevate quantità di vitamina K possono contrastare gli antagonisti della vitamina K. Se la Sua dieta è ricca di vitamina K, probabilmente dovrà assumere una maggiore quantità di farmaco anticoagulante.
NAO
Questi farmaci includono dabigatran, rivaroxaban, apixaban ed edoxaban. Sono ad azione più breve rispetto agli antagonisti della vitamina K e di solito non richiedono esami del sangue regolari o il monitoraggio da parte del medico.Se Le viene prescritto un NAO, la Sua funzionalità renale deve essere monitorata dal medico. Se la funzionalità renale peggiora, potrebbe essere necessario abbassare la dose del farmaco.
Questi farmaci possono essere utilizzati senza monitorare l’INR e non sono influenzati da cibo, altri farmaci e alcool. Dabigatran e apixaban vanno assunti due volte al giorno, mentre rivaroxaban ed edoxaban possono essere assunti una volta al giorno. È estremamente importante che il NAO venga assunto ogni giorno come prescritto dal medico.
Effetti collaterali
Rischio di sanguinamento (con anticoagulante)
L’effetto collaterale più comune che si verifica con tutti i farmaci anticoagulanti è il sanguinamento. Nella maggior parte dei casi l’emorragia non è grave, equivale ad esempio a una ferita o a un lieve sanguinamento dal naso. Circa l’1-2% delle persone che assumono anticoagulanti sviluppa emorragie più gravi che possono richiedere una trasfusione di sangue e l’interruzione del trattamento anticoagulante. L’effetto collaterale di sanguinamento più grave dei farmaci anticoagulanti è un sanguinamento all’interno del cervello, noto come “emorragia intracranica”. Se La preoccupa il rischio di sanguinamento associato al Suo farmaco anticoagulante, ne parli con il Suo medico. Quest’ultimo valuterà il Suo rischio individuale di ictus e soppeserà il rischio di sanguinamento con un farmaco anticoagulante.
Il medico può calcolare il Suo rischio di sanguinamento prima che Le venga offerto uno dei farmaci anticoagulanti utilizzando un punteggio di rischio. Un esempio di punteggio di rischio di sanguinamento comunemente utilizzato è l’HAS-BLED.
Valutare il proprio rischio di sanguinamento, se si stanno assumendo farmaci anticoagulanti: calcolatore online
Occlusori dell’appendice dell’atrio sinistro (LAA)
Il medico può anche suggerire un intervento per occludere l’appendice atriale sinistra (un sacchetto sulla camera superiore sinistra del cuore), dove spesso si formano coaguli.L’intervento viene condotto per via percutanea, con anestesia locale. Viene inserito un catetere attraverso una vena dell’inguine, che poi viene posizionato nella camera superiore sinistra (atrio sinistro). Un dispositivo simile a un tappo (occlusore dell’appendice atriale sinistra) viene inserito in forma collassata nell’appendice e poi espanso per occludere completamente la cavità dell’appendice dell’atrio sinistro. Lo scopo principale della chiusura dell’appendice atriale sinistra è impedire che i trombi si spostino da quest’appendice all’atrio e al ventricolo sinistro. Quest’intervento è raccomandato principalmente ai pazienti che presentano un grande rischio di coaguli di sangue e una controindicazione agli anticoagulanti a causa del rischio di sanguinamento molto elevato (spesso a causa di precedenti eventi emorragici potenzialmente letali).
Pagine correlate
- Test utili
- Ripristinare un ritmo cardiaco normale e prevenire le recidive
- Controllare la frequenza cardiaca (controllo della frequenza)
- Cos'è una cardioversione?
- Ablazione della fibrillazione atriale
- Pacemaker e ablazione del nodo AV o del fascio di His
- Come prevenire l'ictus
- Come prevenire l'insufficienza cardiaca
- Come prevenire una recidiva

 English
English Français
Français Deutsch
Deutsch Español
Español Nederlands
Nederlands Polski
Polski Русский
Русский Svenska
Svenska Português
Português Hrvatski
Hrvatski Ελληνικα
Ελληνικα 简体中文
简体中文 العربية
العربية