Dlaczego zagraża mi udar mózgu?
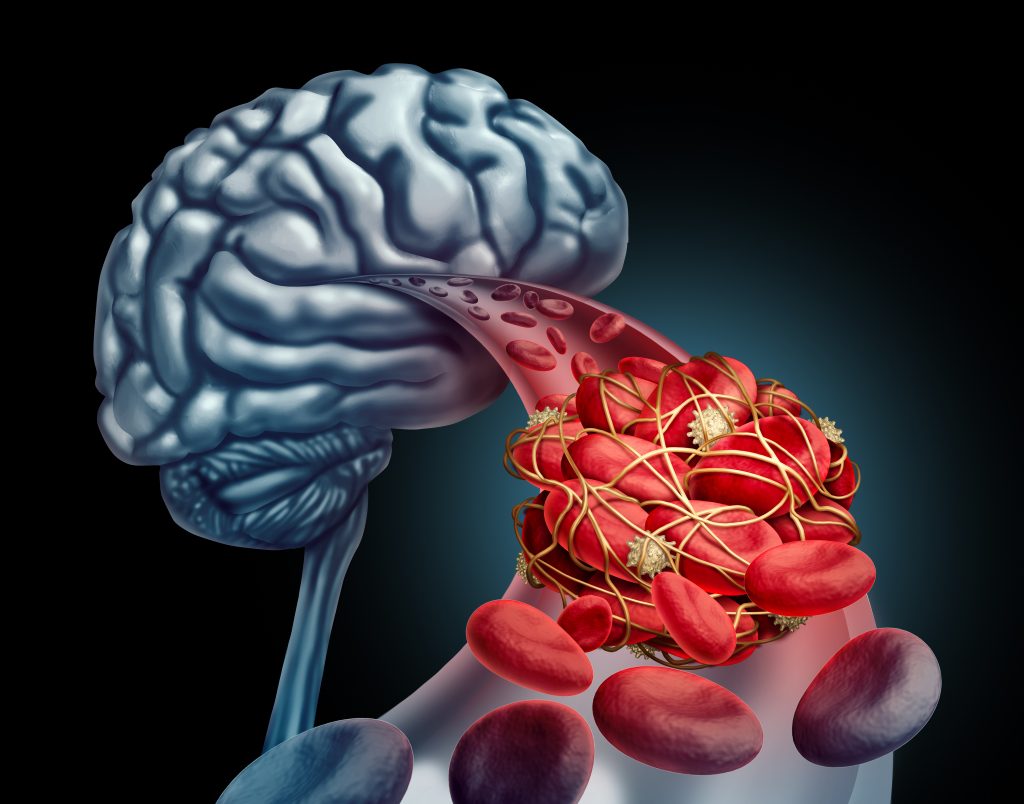
W migotaniu przedsionków skurcz przedsionków zmniejsza się, powodując spowolnienie, a nawet zastój krwi i formowanie zakrzepów. Taki zakrzep może dostać się do układu krążenia prowadząc do udaru mózgu lub zatorowości obwodowej. Ryzyko formowania się zakrzepów jest większe, jeśli u pacjenta występują określone choroby współistniejące lub czynniki, takie jak wysokie ciśnienie krwi czy zaawansowany wiek. Aby zapobiec udarowi u pacjentów w grupie wyższego ryzyka, zwykle zaleca się stosowanie leków potocznie nazywanych lekami rozrzedzającymi krew (antykoagulanty). Lekarz określi ryzyko i omówi z pacjentem korzyści i możliwe zagrożenia związane z przyjmowaniem leków rozrzedzających krew. Decyzję o ewentualnym przyjmowaniu lub nieprzyjmowaniu takiego leku należy podjąć wspólnie z lekarzem („wspólny proces decyzyjny”).
Aby dowiedzieć się więcej na temat wspólnego procesu decyzyjnego przy leczeniu przeciwzakrzepowym i dlaczego aktywny udział w podejmowaniu decyzji jest tak istotny, przeczytaj poniższy artykuł napisany specjalnie dla pacjentów:
Jakie jest ryzyko wystąpienia u mnie udaru?
Lekarz prawdopodobnie omówi z pacjentem ryzyko udaru przy migotaniu przedsionków. Ryzyko udaru mózgu obliczane jest za pomocą skali CHA2DS2- VASc. Następujące schorzenia zwiększają ryzyko; zastoinowa niewydolność serca – 1 punkt, wysokie ciśnienie krwi – 1 punkt, wiek ≥ 65 – 1 punkt, ≥ 75 – 2 punkty, cukrzyca – 1 punkt, udar mózgu lub przejściowy atak niedokrwienny w wywiadzie – 2 punkty, choroba sercowo-naczyniowa (choroba tętnic obwodowych, przebyty zawał mięśnia sercowego, miażdżyca aorty) – 1 punkt, i płeć żeńska również 1 punkt.
W zależności od liczby punktów, a zatem od wyniku na skali CHA2DS2-VASc, ryzyko wystąpienia udaru wzrasta z 1,3% rocznie (jeśli wynik na skali CHA2DS2- VASc = 1) do 15,2% rocznie (jeśli wynika na skali CHA2DS2- VASc = 9).
Ocena ryzyka udaru mózgu w przypadku migotania przedsionków – kalkulator internetowy
U niektórych osób napady migotania przedsionków ustępują samoistnie i czasami są bezobjawowe. W zależności od ryzyka udaru mózgu pacjent może wymagać dożywotniego leczenia lekami przeciwzakrzepowymi, nawet po przywróceniu prawidłowego rytmu.
Leki rozrzedzające krew (leki przeciwzakrzepowe)
Leki rozrzedzające krew to leki wydłużające czas krzepnięcia krwi, zapobiegające tworzeniu się zakrzepów. Lekami rozrzedzającymi krew mogą być antagoniści witaminy K lub doustne leki przeciwzakrzepowe niebędące antagonistami witaminy K, nazywane również nowymi doustnymi lekami przeciwzakrzepowymi/doustnymi lekami przeciwzakrzepowymi nowej generacji (NOAC) lub bezpośrednimi doustnymi lekami przeciwzakrzepowymi (DOAC).
Antagoniści witaminy K
(warfaryna, acenokumarol, fenprokumon)
Antagoniści witaminy K to najstarsze stosowane antykoagulanty. Obniżają one zdolność krwi do tworzenia zakrzepów. Jeśli lekarz przepisze pacjentowi którykolwiek z tych leków, pacjent powinien ściśle przestrzegać zaleceń lekarza.
Konieczne jest przeprowadzanie regularnych badań krwi w celu monitorowania działania leku rozrzedzającego krew. Pomiar działania leku rozrzedzającego krew wykonuje się na podstawie tzw. INR (międzynarodowego współczynnika znormalizowanego). U osób nieprzyjmujących antykoagulantów, wskaźnik krzepnięcia krwi INR wynosi zazwyczaj około 1. Aby zmniejszyć ryzyko udaru mózgu u osób z migotaniem, poziom INR powinien wynosić między 2 a 3. Dawka leków jest następnie indywidualnie dostosowywana na podstawie wyniku tego pomiaru. Niezwykle ważne jest, aby regularnie poddawać się badaniom krwi w celu upewnienia się, że stosowana dawka jest prawidłowa i nie stwarza ryzyka. Poziomy dawek mogą różnić się u poszczególnych pacjentów, a także okresowo u tego samego pacjenta.
Proszę również pamiętać, że pokarmy o dużej zawartości witaminy K mogą ograniczać skuteczność preparatów rozrzedzających krew. Jeśli dieta osoby z migotaniem przedsionków obfituje w produkty o dużej zawartości witaminy K, może okazać się konieczne zwiększenie dawki leku rozrzedzającego krew.
NOAC
Do leków tych należą dabigatran, rywaroksaban, apiksaban i edoksaban. Ich okres działania jest krótszy niż antagonistów witaminy K i zazwyczaj nie wymagają regularnych badań krwi ani monitorowania przez lekarza.
U pacjentów przyjmujących preparaty z grupy NOAC, lekarz musi monitorować funkcję nerek. W przypadku pogorszenia czynności nerek konieczne może okazać się zmniejszenie dawki leku.
Można je stosować bez monitorowania INR i nie wchodzą w interakcje ze spożywanymi przez pacjenta produktami spożywczymi, innymi lekami ani alkoholem. Dabigatran i apiksaban należy zażywać dwa razy dziennie, zaś rywaroksaban i edoksaban można przyjmować raz dziennie. Jest niezwykle istotne, aby NOAC przyjmować codziennie zgodnie z instrukcjami lekarza.
Działania niepożądane
Ryzyko krwawienia (w przypadku stosowania leków przeciwzakrzepowych)
Najczęstszym skutkiem ubocznym wszystkich leków rozrzedzających krew jest krwawienie. W większości przypadków krwawienie nie jest poważne. Może wystąpić wylew podskórny lub niewielkie krwawienie z nosa. U około 1–2% osób zażywających leki rozrzedzające krew dochodzi do poważniejszych krwawień, które mogą wymagać transfuzji krwi oraz przerwania leczenia takimi preparatami. Najpoważniejszym skutkiem ubocznym leczenia lekami rozrzedzającymi krew jest krwawienie do mózgu, określanym śródczaszkowym. Porozmawiaj z lekarzem o swoich obawach dotyczących ryzyka krwawienia w związku z zażywaniem preparatów rozrzedzających krew. Lekarz oceni twój indywidualny poziom ryzyka udaru mózgu oraz krwawienia w związku z zażywaniem takich leków.
Lekarz zanim zaproponuje pacjentowi jeden z leków rozrzedzających krew może obliczyć poziom ryzyka krwawienia za pomocą skali ryzyka. Przykładem często stosowanej skali ryzyka jest HAS-BLED.
Ocena ryzyka krwawienia u osób przyjmujących leki rozrzedzające krew – kalkulator internetowy
Urządzenia (okludery) do zamykania uszka lewego przedsionka (LAA)
Lekarz może również zaproponować zabieg zamknięcia uszka lewego przedsionka (twór należący do lewego przedsionka serca), gdzie często tworzą się zakrzepy.
Zabieg jest przezskórny i przeprowadzany z zastosowaniem znieczulenia miejscowego. Cewnik wprowadza się przez żyłę w pachwinie i umieszcza w lewej górnej komorze (lewym przedsionku) serca. Lekarz doprowadza do uszka przyrząd przypominający zatyczkę (okluder lewego przedsionka), który jest zwinięty, a następnie rozwija go, aby całkowicie zamknąć jamę uszka lewego przedsionka. Głównym celem zamknięcia uszka lewego przedsionka jest zapobieżenie przedostaniu się skrzepu z lewego uszka przedsionka do lewego przedsionka i komory. Zabieg zaleca się głównie pacjentom, u których występuje zwiększone ryzyko zakrzepów i przeciwwskazanie do stosowania leków przeciwzakrzepowych ze względu na bardzo wysokie ryzyko krwawienia (często z powodu wcześniejszych zdarzeń zagrażających życiu).
Powiązane strony
- Testy i badania
- Przywracanie prawidłowego rytmu serca i zapobieganie nawrotom
- Kontrola częstości bicia serca (tętna)
- Czym jest kardiowersja?
- Migotanie przedsionków - Ablacja
- Rozrusznik serca oraz ablacja łącza przedsionkowo-komorowego lub pęczka Hisa
- Jak zapobiegać udarowi
- Jak zapobiegać niewydolności serca
- Jak zapobiec nawrotowi AF

 English
English Français
Français Deutsch
Deutsch Español
Español Italiano
Italiano Nederlands
Nederlands Русский
Русский Svenska
Svenska Português
Português Hrvatski
Hrvatski Ελληνικα
Ελληνικα 简体中文
简体中文 العربية
العربية
